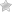Ишемия нижних конечностей очень коварная патология, которая при несвоевременном начале лечения может привести к ампутации. Но ведь в сутолоке обычной жизни мы не обращаем внимания на возникающие симптомы.
Длительно текущее атеросклеротическое поражение брюшного отдела аорты и артерий нижних конечностей сопровождается нарушением кровотока в органах малого таза и ногах. Отсутствие достаточного притока насыщенной кислородом крови приводит к хронической ишемии нижних конечностей (ХИНК) и тяжелым трофическим изменениям в тканях.
Крайним проявлением ХИНК является критическая ишемия нижних конечностей (КИНК), приводящая к появлению глубоких, обширных трофических язв и гангрене ног.
ХИНК, развившаяся на фоне атеросклероза или диабетической стопы, является основной причиной высоких ампутаций конечности.
Что такое ХИНК и КИНК
ХИНК – это патология, развивающаяся в результате недостаточного поступления насыщенной кислородом крови к тканям нижних конечностей.
При атеросклерозе артерий, образующаяся в сосудистой интиме бляшка, закупоривает просвет сосуда, создавая препятствие на пути тока крови, а также способствует нарушению гемодинамики и образует благоприятные условия для тромбообразования.
Кроме сужения просвета сосуда, атеросклероз также приводит к нарушению эластических свойств сосудистой стенки, усиливая расстройство кровоснабжения. Помимо развития хронической ишемии нижних конечностей, опасность атеросклероза заключается в высоком риске острых неотложных состояний, обусловленных отрывом бляшки или тромба.
ХИНК на первой стадии протекает бессимптомно, в дальнейшем, при прогрессировании ишемии появляются жалобы на боли в ногах при ходьбе, перемежающуюся хромоту, мышечную слабость.
Крайним проявлением ХИНК является критическая ишемия нижних конечностей, сопровождающаяся тяжелейшим нарушением артериального кровоснабжения. Приток крови к конечностям настолько снижен, что абсолютно не обеспечивает потребности тканей в кислороде, даже в состоянии покоя.
У пациентов с критической ишемией нижних конечностей появляются глубокие трофические язвы, конечности атрофированные, «высушенные», бледные, развивается ишемическая гангрена.
Ишемия нижних конечностей – классификация
Клиническая картина ишемии нижних конечностей в значительной степени будет зависеть от высоты и протяженности атеросклеротического поражения артерии, длительности ишемии, а также от тяжести ишемических расстройств.
По высоте окклюзии, поражение брюшного отдела аорты может быть:
- низким, при котором поражается бифуркация брюшной аорты ниже НБА (нижняя брыжеечная артерия);
- средним, сопровождающимся окклюзией аорты выше НБА;
- высоким, характеризующимся окклюзией сразу ниже уровней почечных артерий, или до 2 см ниже.
Также существует международная классификация поражения периферических артерий TASC II. Эта классификация разделяет поражения по классам: А, В, С, Д. Для каждого класса рекомендованы различные типы, объемы и варианты хирургического вмешательства.
Эта классификация учитывает анатомические факторы, влияющие на проходимость и степень поражения сосуда (черным цветом на картинках отмечены уровни и объем окклюзии артерии, а также часть сосуда, на которой будет проводиться хирургическое вмешательство). В качестве примера классификация в классе C и B
Основные причины ишемии нижних конечностей
Причины развития ишемии можно разделить на органические поражения сосудов и функциональные заболевания. Главными органическими причинами являются:
- атеросклероз,
- диабетическая стопа,
- эндартериит.
Данная патология может приводить как к хронической, так и к острой ишемии. Острая ишемия НК может развиваться при отрыве атеросклеротических бляшек, с последующей закупоркой просвета сосуда и полным прекращением кровотока в конечности.
Другая распространенная причина развития ИНК – тромбоз. Усиленное тромбообразование может наблюдаться:
- на фоне атеросклероза (закупорка просвета сосуда бляшкой создает благоприятные условия для образования множественных микротромбов);
- при коагулопатиях, сопровождающихся увеличением вязкости крови и склонностью к повышенному тромбообразованию.
Облитерирующий эндартериит сопровождается хроническим поражением артерий (преимущественно артерий ног), с постепенным сужением сосуда, приводящим к полному перекрытию его просвета.
Ведущей причиной ампутации конечностей у пациентов с сахарным диабетом (СД), является синдром диабетической стопы. К диабетическим ангиопатиям относят осложнения СД, проявляющиеся поражениями сосудов.
Сосудистые патологии, возникающие при СД разделяют на:
- микроангиопатии (поражаются сосуды микроциркуляторного русла);
- макроангиопатии (поражаются крупные артерии и вены).
Хроническая ишемия нижних конечностей, связанная с диабетическими ангиопатиями, характеризуется поражением как крупных, так и мелких сосудов. Максимальному риску по развитию КИНК у таких пациентов, служит длительное течение СД (более десяти лет) с частыми эпизодами декомпенсаций.
Функциональные причины ишемии нижних конечностей
К развитию ИНК могут приводить и функциональные заболевания артерий. К данной категории патологий относят:
- ангиотрофоневрозы,
- ангиоспазмы,
- трофопараличи сосудов,
- нейроциркуляторные дистонии.
Если атеросклеротическое поражение брюшного отдела аорты и нижних конечностей встречается в большинстве случаев у мужчин старше 40-ка лет, то функциональные патологии более характерны для молодых женщин с повышенной активностью симпатической нервной системы.
К данной категории причин ишемии относят:
- синдром и болезнь Рейно,
- акроцианоз,
- холодовой эритроцианоз,
- траншейная стопа.
Для синдрома Рейно (вазомоторного спазма, сменяющегося быстрым расширением артериол) специфичны изменения оттенка кожи под воздействием холода или стресса. Поражения всегда симметричны (пальцы кистей, стоп), цвет кожи может варьировать от беловатого (резкое побледнение) до синюшно-багрового.
Первые проявления болезни Рейно схожи с синдромом Рейно. Однако, в дальнейшем, симптоматика прогрессирует. Отмечается появление мертвенно-бледной окраски ног и рук (при их опускании вниз), возникновение длительно незаживающих язв, панарициев.
В результате длительных воздействий высокой влажности, в сочетании с умеренными или сниженными температурами, может развиваться синдром траншейной стопы. Это вариант ишемии нижних конечностей, сопровождающийся:
- значительным цианозом кожи,
- отсутствием пульса на периферических артериях стоп,
- развитием трофических нарушений,
- повышенным потоотделением,
- постепенным развитием трофических язв и гангрены.
Факторы риска развития ишемии нижних конечностей
Основными факторами риска развития ХИНК считают:
- мужской пол;
- возраст старше сорока лет;
- курение;
- наличие сахарного диабета с частыми эпизодами декомпенсации;
- артериальную гипертензию;
- нарушение баланса липидов и значительное увеличение уровня триглицеридов и «плохого» холестерина (липопротеинов НП и ОНП);
- наличие аутоиммунных патологий;
- коагулопатии, сопровождающиеся увеличением вязкости крови и склонностью к повышенному тромбообразованию;
- хроническую почечную недостаточность;
- наследственную гипергомоцистеинемию.
Ишемия нижних конечностей. Симптомы
Первыми симптомами ишемии нижних конечностей являются жалобы на зябкость стоп, ощущение ползания мурашек, жжения, боли в мышцах после ходьбы, быструю утомляемость при физ.активности. У мужчин возможны жалобы на возникновение эректильной дисфункции. При прогрессировании ишемии возможны судороги.
После небольшого перерыва боли ослабляются, и он снова может двигаться. Однако, после прохождения определенного расстояния (при легкой ишемии – более 500 метров, при тяжелой ХИНК – менее 20-50 метров), он снова вынужден делать перерыв.
При ХИНК больные жалуются на сильные боли в конечностях даже в покое. Развитие критической ишемии нижних конечностей сопровождается усилением жалоб при принятии горизонтального положения (характерны ночные интенсивные боли).
Для ХИНК характерно значительное нарушение трофики тканей. Кожные покровы – пораженной конечности:
- цианотичные,
- мраморные (появляются синюшно-багровые полосы),
- отечные,
- сухие,
- холодные на ощупь.
Возможно появление трещин, трофических язв, раны и царапины длительно не заживают. Также характерно выпадение волос, помутнение и расслоение ногтей.
Диагностика ишемии нижних конечностей
Важную роль в выставлении диагноза имеют жалобы больного и данные клинического осмотра. Для исключения других заболеваний, которые также могут сопровождаться перемежающейся хромотой, и для выявления причины развития ИНК, проводят неинвазивную диагностику:
- пальпацию конечности и аускультацию магистральных сосудов;
- электрокардиографию, ЭХОкардиографию; общий и биохимический анализ крови; С-реактивный белок, коагулограмму, сахар крови;
- дуплексное и триплексное сканирование брахиоцефальных, подвздошных артерий, аорты и артерий нижних конечностей;
- ультразвуковую допплерографию артерий НК, с определение сегментарного давления;
- определение ЛПИ (лодыжечно-плечевой индекс);
- реовазографию;
- осциллограцию;
- осмотр глазного дна;
- рентгенографию костей стопы.
Данное исследование выполняют с целью детализации уровня и протяженности обтурации сосуда, характера изменения сосудистой интимы, а также проходимости коллатеральных сосудов.
Для определения показателей микроциркуляции могут использовать:
- видеокапилляроскопию,
- пальцевую плетизмографию,
- радиоизотопную сцинтиграфию,
- лазерную допплеровскую флоуметрию,
- транскутанную оксиметрию.
Лодыжечно-плечевой индекс у пациентов с ХИНК
ЛПИ – это индекс соотношения показателей СД (систолическое давление) на стопе и СД на плече (если давление на руках разное, за истинное принимается большее).
Значения ЛПИ ниже 0.5 свидетельствуют о критической ишемии нижних конечностей. Показатель ниже 0.9 – о ХИНК, а значения выше 1.3 характерны для пациентов с СД (у них наблюдается патологическая жесткость сосудов).
ХИНК и критическая ишемия нижних конечностей. Лечение
Консервативное лечение ХИНК направлено на:
- Снижение уровня триглицеридов и «плохого» холестерина (гиполипидемическая терапия).
Дополнительно назначается лечебная гимнастика и физиотерапия. Помимо основных методов лечения, рекомендована коррекция образа жизни, отказ от курения, приема спиртных напитков, переход на гиполипидемическую диету и т.д.
Острая ишемия нижних конечностей, связанная с тромбозом или отрывом атеросклеротической бляшки, требует экстренного хирургического вмешательства.
Прогноз
Прогноз заболевания зависит от того, на какой стадии ишемии произошло первичное обращение в больницу, длительности ХИНК, обширности поражения сосуда, высоты окклюзии, а также наличие сопутствующих патологий.
При своевременном обращении в лечебное учреждение, прогноз благоприятный.
Хроническая ишемия нижних конечностей — лечение, диагностика и симптомы
Состояние, при котором поступления кислорода к тканям нижних конечностей недостаточно, вследствие хронического нарушения кровотока в артериях. 97% случаев причиной является атеросклероз артерий нижних конечностей;.
Субъективные симптомы: сначала симптомы отсутствуют, со временем — быстрая утомляемость конечностей, повышенная чувствительность к холоду, парестезии.
Чаще всего пациенты обращаются к врачу по поводу перемежающейся хромоты, есть боли, которые возникает довольно регулярно после определенного мышечной нагрузки (прохождение определенной дистанции).
Боль (иногда описывается пациентами как ощущение онемения, затвердевания мышц) в мышцах ниже места стеноза / окклюзии артерии, иррадиирует, заставляет пациента остановиться и спонтанно исчезает через несколько десятков секунд или несколько минут отдыха. Чаще всего боль локализуется в мышцах голени.
Объективные симптомы: кожа стоп бледная или цианотическая (особенно, в вертикальном положении), холодная, на поздних стадиях — с трофическими изменениями (депигментация, потеря оволосение, язвы и некроз); мышечная атрофия, слабый, отсутствует или асимметричный пульс на артериях, ниже стеноза / окклюзии, иногда — сосудистый шум над большими артериями конечностей.
Критическая ишемия нижних конечностей: классификация, степени и способы лечения
Лечение ишемии сосудов нижних конечностей обычно начинают на поздних стадиях, когда не обойтись без медицинской помощи. Патология связана с нарушением притока крови и кислорода к мышцам, нервам и суставам и может привести к хромоте или полному прекращению кровотока.
Заболевание обусловлено сужением просвета артерий, несущих кровь к ногам.
Ишемическая болезнь сосудов нижних конечностей развивается на далеко зашедших стадиях болезни периферических артерий, которые являются результатом развития атеросклероза. Просвет сосудов сужается из-за накопления холестериновых бляшек и тромбоцитов. Снижение кровотока уменьшает питание мышц ног, провоцируя различные симптомы.
Острая ишемия возникает под влиянием трех основных причин:
- на фоне атеросклеротического поражения артерий в 40% случаев;
- повторной окклюзии сосуда после операции в 20% случаев;
- из-за эмбола сердечного или другого происхождения почти в 40% случаев.
К факторам риска ишемии нижних конечностей относятся:
- возраст (ишемия развивается у мужчин старше 50 лет и у женщин после менопаузы);
- курение;
- сахарный диабет;
- лишний вес;
- низкая физическая активность;
- высокий уровень холестерина в крови;
- наследственная склонность к болезням сосудов и сердца.
Однако образ жизни, то есть корректируемые факторы, влияют на 60-80% риска развития любого заболевания. Физиологи называют несколько причин нормального функционирования артерий:
- отсутствие шероховатостей в эндотелиальном слое сосудов;
- наличие негативного заряда в клетках крови и эндотелия для отталкивания частиц;
- высокая скорость тока крови;
- нормальный уровень антикоагулянтов, которые вырабатываются печенью;
- достаточное потребление жидкости, баланс электролитов.
Нарушить скорость кровотока могут факторы, влияющие на ход артерий. Чаще всего на сужение аорты влияет спазм грудобрюшной диафрагмы на фоне стрессов, а на подвздошные и бедренные артерии – длительное сидение.
В результате кровоток нарушается, что влияет на трение клеток, меняет структуру эндотелия и заряд клеток. В результате кровяные клетки начинают налипать на стенки. Чтобы компенсировать это, организм использует диэлектрик – холестерин, что приводит к постепенному сужению просвета артерий.
Симптомы
Признаки ишемии зависят от ее формы: хроническая, острая или критическая. На всех этапах пациенты жалуются на замерзание ног, и кожа также будет холодной на ощупь.
Симптомом становится перемежающаяся хромота – боли во время ходьбы. Обычно они утихают спустя 5-15 минут отдыха, затем пациент снова может пройти аналогичное расстояние.
Выраженность перемежающейся хромоты не зависит от стадии заболевания, и почти у 50% людей с критической ишемией она может отсутствовать.
Нарушение кровотока может происходить в месте бифуркации аорты, что приведет к двусторонней хромоте, болям в ногах и ягодицах, эректильной дисфункции у мужчин. Чем ниже будет уровень окклюзии, тем ниже проявится онемение, слабость мышц и боль.
Критическую ишемию подозревают, когда язва не заживает на протяжении двух недель. Типичным признаком является дистальная гангрена в виде носка, а также трофические изменения на зонах, не связанных с повышенным давлением (пятка и подушечка стопы).
При критической ишемии нога кажется холодной на ощупь и бледной. Почти в 50% случаев патология развивается у диабетиков, сопровождается недостаточностью глубоких вен.
Классификация
Ишемию нижних конечностей классифицируют в зависимости от уровня окклюзии:
- На уровне брюшной аорты блокировка бывает высокой (над почечными артериями), средней и низкой (непосредственно после брыжеечной артерии). Распознается по нарушению мочеиспускания, дефекации и половой функции.
- На уровне артерий нижних конечностей: высокой (подвздошные и бедренные артерии) и низкой (уровень сосудов подколенной ямки и голени).
В зависимости от выраженности симптомов различают формы ишемии:
- острая – связана с нарушением чувствительности, движения, бледностью и холодом в конечности;
- хроническая – начинается с перемежающейся хромоты, не всегда сопровождается болями в покое;
- критическая – диагностируется при трофических проявлениях.
Ишемия нижних конечностей развивается по стадиям. На начальном этапе больные отмечают усталость при небольших нагрузках – например, при ходьбе на расстояние до километра. Жалуются на покалывание в ступнях, бледную и холодную кожу ног.
Присоединение других симптомов означает развитие болезни средней и тяжелой стадии:
- боли при ходьбе на дистанцию 200 метров;
- перемежающаяся хромота;
- бледность кожи;
- выпадение волос;
- сухость и истончение кожи;
- трофические изменения.
При длительной и тяжелой ишемии двигательная активность становится практически невозможной – боли появляются в покое и при попытке пройти примерно 20 метров. Развивается мышечная дистрофия и атония, при незначительном поражении кожного покрова возникают воспаления и язвы.
Хроническая ишемия нижних конечностей – это длительное снижение притока крови к мышцам ног, сосудам и суставам с увеличением блокировки артерий во время активности или в состоянии покоя.
По классификации Покровского-Фонтена разделяют следующие стадии патологии в зависимости от длины преодолеваемой дистанции без боли:
- 1 — безболезненная ходьба на расстояние в 1000 метров.
- 2 А — перемежающаяся хромота при ходьбе на расстояние 200-500 метров.
- 2 Б — ходьба на 200 метров с болями.
- 3 – боли в покое или при перемещении на 20-50 метров;
- 4 – трофические язвы и гангрена, критическая ишемия.
| Степень | Симптомы |
| I A | Онемение, холод, нарушение чувствительности нижней конечности без боли. |
| I Б | К предыдущим жалобам добавляется боль. |
| II A | Боли средней интенсивности, холод в ногах, онемение, утрата поверхностной чувствительности, движения в суставах ограничены |
| II Б | Боли становятся выраженными, активные движения в суставах невозможны, пассивные – сохраняются. Мышцы голени болезненны. |
| III А | Резкие боли, холодная кожа ног, отсутствие чувствительности и активных движений. Ограничение пассивной подвижности суставов, болезненность при прощупывании, отечность. |
| III Б | Добавляется значительный отек, контрактуры суставов, резкая болезненность мышц. |
Классификация острой ишемии нижних конечностей по В. Савельеву выделяет три формы:
- Неугрожающая, которая соответствует первой стадии. Ведущим симптомом становится онемение, парестезии в покое или при нагрузке.
- Угрожающая — вторая стадия характеризуется следующими признаками: А – уменьшением силы мышц, Б – невозможностью активных движений, В – отечностью.
- Необратимая форма имеет два проявления соответственно: А – контрактура голеностопа и появление язв, Б – полная контрактура и некроз пальцев ног.
Поскольку почти в 90% случаев причиной ишемии нижних конечностей становится тромбоэмболия на фоне болезней сердца, то при диагностике обращают внимание на перенесенный инфаркт, аневризмы, пороки сердца, эндокардиты и приступы мерцательной аритмии.
Диагностика
Принципы лечения хронической ишемии нижних конечностей определяются клиникой при диагностике . Пальпация пульса – первый метод обследования при подозрении на ишемию.
Артерии прощупываются на тыльной стороне стопы и позади внутренней лодыжки (задняя большеберцовая артерия). Отечность мешает пальпации. Если пульс различим легко, то стенозирование является маловероятным.
При невозможности прощупать пульсацию, пациента отправляют на допплерографическое обследование. Проводится измерение периферического давления и лодыжечно-плечевого индекса (ЛПИ).
Острая ишемия нижних конечностей диагностируется по правилу пяти симптомов: боль, бледность, отсутствие пульса, парестезия, паралич. Пораженная конечность намного холоднее на ощупь, разницу в температуре видно визуально по цвету кожи.
При посинении конечности, нарушении подвижности и чувствительности нужно обращаться к хирургу сразу, чтобы получить помощь на протяжении первых 6 часов.
Ишемию считают критической при наличии сильных болей в ночное время, развитии гангрены и язвы, которая не поддается лечению. При подозрении на патологию больного направляют в отделение сосудистой хирургии, где проводится ангиография или хирургическое вмешательство.
Осложнения
Первичная ампутация выполняется у пациентов с общим плохим состоянием здоровья. Обычно они не способны самостоятельно передвигаться. Покрытие гангреной половины стопы и более – показание для ампутации.
Если вся конечность синюшная и жесткая, в чрезвычайных случаях ампутация ноги выше колена должна быть выполнена для того, чтобы спасти жизнь пациента.
Лечение
Консервативное лечение перемежающейся хромоты заключается в категорическом отказе от курения. Пациентам рекомендуют ходьбу на протяжении часа ежедневно с отдыхом при появлении боли. Нагрузки не эффективны, если приходится останавливаться каждые 50 метров и присутствует закупорка подвздошной артерии.
Медикаментозное лечение направлено на профилактику осложнений – тромбоза. Используется аспирин в дозировке 100 мг в сутки, однако его эффективность не доказана. Чаще всего препарат используют в послеоперационный период.
Клопидогрел назначают, если новые окклюзии появляются на фоне профилактики аспирином. Варфарин и другие низкомолекулярные гепарины не применяются при ишемии нижних конечностей.
Пациентам важно следить за чистотой, целостностью кожного покрова, избегать высокого каблука, натирающей и тесной обуви. Симптомы ишемии нижних конечностей подлежат лечению народными средствами на первоначальных этапах – компрессами с медом и прополисом, листьями золотого уса, фракциями АСД.
Хирургия
В качестве хирургического лечения хронической ишемии применяют эндоваскулярные процедуры. Ангиопластика снимает окклюзии путем введения катетера с баллонами в артерию.
Ультразвуковое дуплексное сканирование
Ультразвуковое дуплексное сканирование позволяет определить проходимость артерий, локализовать место закупорки сосуда и состояние кровотока ниже места окклюзии. Нередко при острой ишемии этой диагностики бывает достаточно, чтобы определить лечебную тактику и отправить пациента на операционный стол. При эмболии или разрыве артерии ниже места закупорки обычно пустые или тромбированные, кровоток в них не определяется.
Как и почему развивается ишемия нижних конечностей
Ишемическая болезнь сосудов нижних конечностей развивается на далеко зашедших стадиях болезни периферических артерий, которые являются результатом развития атеросклероза. Просвет сосудов сужается из-за накопления холестериновых бляшек и тромбоцитов. Снижение кровотока уменьшает питание мышц ног, провоцируя различные симптомы.
Острая ишемия возникает под влиянием трех основных причин:
- на фоне атеросклеротического поражения артерий в 40% случаев;
- повторной окклюзии сосуда после операции в 20% случаев;
- из-за эмбола сердечного или другого происхождения почти в 40% случаев.
К факторам риска ишемии нижних конечностей относятся:
- возраст (ишемия развивается у мужчин старше 50 лет и у женщин после менопаузы);
- курение;
- сахарный диабет;
- лишний вес;
- низкая физическая активность;
- высокий уровень холестерина в крови;
- наследственная склонность к болезням сосудов и сердца.
Однако образ жизни, то есть корректируемые факторы, влияют на 60-80% риска развития любого заболевания. Физиологи называют несколько причин нормального функционирования артерий:
- отсутствие шероховатостей в эндотелиальном слое сосудов;
- наличие негативного заряда в клетках крови и эндотелия для отталкивания частиц;
- высокая скорость тока крови;
- нормальный уровень антикоагулянтов, которые вырабатываются печенью;
- достаточное потребление жидкости, баланс электролитов.
Нарушить скорость кровотока могут факторы, влияющие на ход артерий. Чаще всего на сужение аорты влияет спазм грудобрюшной диафрагмы на фоне стрессов, а на подвздошные и бедренные артерии – длительное сидение.
В результате кровоток нарушается, что влияет на трение клеток, меняет структуру эндотелия и заряд клеток. В результате кровяные клетки начинают налипать на стенки. Чтобы компенсировать это, организм использует диэлектрик – холестерин, что приводит к постепенному сужению просвета артерий.
Симптомы
Признаки ишемии зависят от ее формы: хроническая, острая или критическая. На всех этапах пациенты жалуются на замерзание ног, и кожа также будет холодной на ощупь.
Симптомом становится перемежающаяся хромота – боли во время ходьбы. Обычно они утихают спустя 5-15 минут отдыха, затем пациент снова может пройти аналогичное расстояние.
Выраженность перемежающейся хромоты не зависит от стадии заболевания, и почти у 50% людей с критической ишемией она может отсутствовать.
Нарушение кровотока может происходить в месте бифуркации аорты, что приведет к двусторонней хромоте, болям в ногах и ягодицах, эректильной дисфункции у мужчин. Чем ниже будет уровень окклюзии, тем ниже проявится онемение, слабость мышц и боль.
Боли в состоянии покоя, которые уменьшаются в вертикальном положении или подъеме ноги, говорят о тяжелой ишемии. Длительное обескровливание тканей приводит к появлению язв, инфицированию.
Критическую ишемию подозревают, когда язва не заживает на протяжении двух недель. Типичным признаком является дистальная гангрена в виде носка, а также трофические изменения на зонах, не связанных с повышенным давлением (пятка и подушечка стопы).
При критической ишемии нога кажется холодной на ощупь и бледной. Почти в 50% случаев патология развивается у диабетиков, сопровождается недостаточностью глубоких вен.
Классификация
Ишемию нижних конечностей классифицируют в зависимости от уровня окклюзии:
- На уровне брюшной аорты блокировка бывает высокой (над почечными артериями), средней и низкой (непосредственно после брыжеечной артерии). Распознается по нарушению мочеиспускания, дефекации и половой функции.
- На уровне артерий нижних конечностей: высокой (подвздошные и бедренные артерии) и низкой (уровень сосудов подколенной ямки и голени).
В зависимости от выраженности симптомов различают формы ишемии:
- острая – связана с нарушением чувствительности, движения, бледностью и холодом в конечности;
- хроническая – начинается с перемежающейся хромоты, не всегда сопровождается болями в покое;
- критическая – диагностируется при трофических проявлениях.
Ишемия нижних конечностей развивается по стадиям. На начальном этапе больные отмечают усталость при небольших нагрузках – например, при ходьбе на расстояние до километра. Жалуются на покалывание в ступнях, бледную и холодную кожу ног.
Присоединение других симптомов означает развитие болезни средней и тяжелой стадии:
- боли при ходьбе на дистанцию 200 метров;
- перемежающаяся хромота;
- бледность кожи;
- выпадение волос;
- сухость и истончение кожи;
- трофические изменения.
При длительной и тяжелой ишемии двигательная активность становится практически невозможной – боли появляются в покое и при попытке пройти примерно 20 метров. Развивается мышечная дистрофия и атония, при незначительном поражении кожного покрова возникают воспаления и язвы.
Хроническая ишемия нижних конечностей – это длительное снижение притока крови к мышцам ног, сосудам и суставам с увеличением блокировки артерий во время активности или в состоянии покоя.
По классификации Покровского-Фонтена разделяют следующие стадии патологии в зависимости от длины преодолеваемой дистанции без боли:
- 1 — безболезненная ходьба на расстояние в 1000 метров.
- 2 А — перемежающаяся хромота при ходьбе на расстояние 200-500 метров.
- 2 Б — ходьба на 200 метров с болями.
- 3 – боли в покое или при перемещении на 20-50 метров;
- 4 – трофические язвы и гангрена, критическая ишемия.
Таблица – определение степени ишемии нижних конечностей
| Степень | Симптомы |
| I A | Онемение, холод, нарушение чувствительности нижней конечности без боли. |
| I Б | К предыдущим жалобам добавляется боль. |
| II A | Боли средней интенсивности, холод в ногах, онемение, утрата поверхностной чувствительности, движения в суставах ограничены |
| II Б | Боли становятся выраженными, активные движения в суставах невозможны, пассивные – сохраняются. Мышцы голени болезненны. |
| III А | Резкие боли, холодная кожа ног, отсутствие чувствительности и активных движений. Ограничение пассивной подвижности суставов, болезненность при прощупывании, отечность. |
| III Б | Добавляется значительный отек, контрактуры суставов, резкая болезненность мышц. |
Классификация острой ишемии нижних конечностей по В. Савельеву выделяет три формы:
- Неугрожающая, которая соответствует первой стадии. Ведущим симптомом становится онемение, парестезии в покое или при нагрузке.
- Угрожающая — вторая стадия характеризуется следующими признаками: А – уменьшением силы мышц, Б – невозможностью активных движений, В – отечностью.
- Необратимая форма имеет два проявления соответственно: А – контрактура голеностопа и появление язв, Б – полная контрактура и некроз пальцев ног.
Поскольку почти в 90% случаев причиной ишемии нижних конечностей становится тромбоэмболия на фоне болезней сердца, то при диагностике обращают внимание на перенесенный инфаркт, аневризмы, пороки сердца, эндокардиты и приступы мерцательной аритмии.
Диагностика
Принципы лечения хронической ишемии нижних конечностей определяются клиникой при диагностике . Пальпация пульса – первый метод обследования при подозрении на ишемию.
Артерии прощупываются на тыльной стороне стопы и позади внутренней лодыжки (задняя большеберцовая артерия). Отечность мешает пальпации. Если пульс различим легко, то стенозирование является маловероятным.
При невозможности прощупать пульсацию, пациента отправляют на допплерографическое обследование. Проводится измерение периферического давления и лодыжечно-плечевого индекса (ЛПИ).
Острая ишемия нижних конечностей диагностируется по правилу пяти симптомов: боль, бледность, отсутствие пульса, парестезия, паралич. Пораженная конечность намного холоднее на ощупь, разницу в температуре видно визуально по цвету кожи.
При посинении конечности, нарушении подвижности и чувствительности нужно обращаться к хирургу сразу, чтобы получить помощь на протяжении первых 6 часов.
Эмболическая окклюзия начинается после фибрилляции предсердий или инфаркта миокарда, а острая на фоне хронической – медленно, после долгой истории перемежающейся хромоты. Ишемические параличи могут имитировать неврологические болезни.
Ишемию считают критической при наличии сильных болей в ночное время, развитии гангрены и язвы, которая не поддается лечению. При подозрении на патологию больного направляют в отделение сосудистой хирургии, где проводится ангиография или хирургическое вмешательство.
Осложнения
Первичная ампутация выполняется у пациентов с общим плохим состоянием здоровья. Обычно они не способны самостоятельно передвигаться. Покрытие гангреной половины стопы и более – показание для ампутации.
Если вся конечность синюшная и жесткая, в чрезвычайных случаях ампутация ноги выше колена должна быть выполнена для того, чтобы спасти жизнь пациента.
Лечение
Консервативное лечение перемежающейся хромоты заключается в категорическом отказе от курения. Пациентам рекомендуют ходьбу на протяжении часа ежедневно с отдыхом при появлении боли. Нагрузки не эффективны, если приходится останавливаться каждые 50 метров и присутствует закупорка подвздошной артерии.
Медикаментозное лечение направлено на профилактику осложнений – тромбоза. Используется аспирин в дозировке 100 мг в сутки, однако его эффективность не доказана. Чаще всего препарат используют в послеоперационный период.
Клопидогрел назначают, если новые окклюзии появляются на фоне профилактики аспирином. Варфарин и другие низкомолекулярные гепарины не применяются при ишемии нижних конечностей.
Врач рекомендует гиполипидемические средства, если концентрация липопротеинов низкой плотности в крови превышает 1,8 ммоль/л. При наличии гипертонии или ишемической болезни сердца прописывают бета-блокаторы или ингибиторы АПФ. Диабетикам нужен жесткий контроль сахара в крови.
Пациентам важно следить за чистотой, целостностью кожного покрова, избегать высокого каблука, натирающей и тесной обуви. Симптомы ишемии нижних конечностей подлежат лечению народными средствами на первоначальных этапах – компрессами с медом и прополисом, листьями золотого уса, фракциями АСД.
Хирургия
В качестве хирургического лечения хронической ишемии применяют эндоваскулярные процедуры. Ангиопластика снимает окклюзии путем введения катетера с баллонами в артерию.
Зачастую операцию дополняют стентированием. При атеросклерозе проводится лазерная атерэктомия, направленная на растворение бляшек лазерным зондом. Хирургическое вмешательство требуется при введении имплантатов.
Лечение острой ишемии начинают с введения тканевого активатора плазминогена для растворения тромба, затем проводится эндоваскулярная хирургия или реконструкции сосудов.
Лечение критической ишемии нижних конечностей требует срочного шунтирования или обширной эндоваскулярной реканализации, чтобы избежать ампутации.
Профилактика
Предотвращение ишемии заключается в управлении факторами, которые поддаются корректировке. Необходимо повышать двигательную активность, делать разминку в перерывах между сидячей работой, следить за питанием и весом.
Чтобы сохранить подвижность конечности и предотвратить осложнения, нужно обращаться к хирургу при первых признаках нарушенного кровоснабжения – ощущении холода в ногах и онемения.
Необходимо регулярно сдавать анализ крови, выполнять электрокардиограмму и другие обследования сердечно-сосудистой системы, чтобы предотвратить риск эмболии – образования и перемещения тромба.
Ишемия нижних конечностей – это конечная стадия развития периферического заболевания артерий или осложнение сердечно-сосудистых заболеваний. При возникновении мурашек, онемения в покое или во время ходьбы, необходимо посещать хирурга. Ишемия иногда «маскируется» под защемление нервных корешков в поясничном отделе.