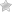Показания для подобной диагностики
Конечно, УЗИ с определением сердцебиения рекомендуется выполнять без всяких сомнений каждой женщине, но существуют и такие случаи, когда такая процедура просто обязательна, и должна выполняться практически незамедлительно.
К ним обычно относятся:
- Многоводие беременной.
- Маловодие.
- Избыточный вес (из-за этого сердцебиение ребенка плохо слышно другими методами диагностики).
- Различные пороки сердца у матери.
- Инфекционные заболевания, перенесенные в первом триместре.
- Подозрения на возможное появления отклонений развития плода.
- Подозрения на появление пороков сердца у ребенка.
- Возраст беременной (от 35 и выше).
- Перенашивание ребенка.
- Гестоз.
- Наличие сахарного диабета у матери.
Как проводится процедура
Нередко беременные боятся УЗ-осмотра и полагают, что это может быть вредно для ребенка и для них самих. На самом деле процедура совершенно безопасна. Поэтому бояться нечего, и если врач назначил прохождение диагностики, то стоит довериться его рекомендации.
Алгоритм и принцип выполнения процедуры – такие же, как и при любом УЗИ. Разница только в том, что на экране диагност тщательно рассматривает сердечно-сосудистую систему.
На разных сроках беременности
Оптимальным сроком обследования сердца ребенка в утробе ультразвуковым датчиком считается двенадцатая неделя беременности. В это время при анализе сердца зародыша видно, как работает сердечно-сосудистая система, и не составляет сложности определить результаты ее функционирования. Тем не менее, проводится осмотр и на более раннем или позднем сроках. Внеплановая диагностика назначается в случае подозрения на серьезную патологию, чтобы начать лечение как можно раньше или прервать беременность при необходимости.

Беременная ложится на спину и освобождает живот от одежды. Врач использует проводниковый гель, чтобы получить более достоверный результат.
Если срок беременности – как минимум двадцать недель, процедура проводится трансабдоминально, чтобы избежать стимуляции тонуса матки.
Все, что требуется от пациентки, – это максимально расслабиться и не нервничать, а в случае неправильного предлежания плаценты – поворачиваться с бока на бок, когда просит диагност.
Уже через несколько минут после проведения обследования врач выдает на руки женщине расшифровку результатов.
В период с 3-й по 5-ю недели
Срок прохождения УЗИ сердца плода доктор ставит индивидуально. В ряде случаев требуется ранняя диагностика на 3-й…5-й неделях, как только становится возможным уловить сокращения сердечной мышцы аппаратом. Необходимо это для своевременного обнаружения отклонений функции органа, определения внематочной и многоплодной беременностей.
На столь раннем сроке проводится диагностика вагинальным датчиком для получения более точного результата. В остальном ход процедуры не отличается от проводимой на любом другом сроке.
Определение пола ребенка сердцебиению: миф или реальность?
Среди населения распространен стереотип о том, что по частоте сокращения сердца можно заранее узнать, кто родится: мальчик или девочка. Считается, что у мальчиков сердце бьется немного реже, чем у девочек. Но можно ли с уверенностью полагаться на эти данные?
Не секрет, что на сердцебиение влияют многие факторы, например:
- Двигательная активность малыша;
- Время суток (сон или бодрствование);
- Индивидуальные особенности иннервации сердечной мышцы и проводящей системы сердца;
- Влияние гормональных факторов;
- Уровень гемоглобина матери и плода;
- Наличие или отсутствие тех или иных патологических состояний при беременности (гипоксия, тяжелый гестоз, кровотечения, резус-конфликт и др.).
Учитывая столь большое количество факторов, изменяющих сердечный ритм, можно ли оценивать частоту сердечных сокращений только с одной позиции – определения пола? Безусловно, нет. Более того, было проведено исследование, при котором определялся пол ребенка исключительно по характеру сердцебиения, и достоверность этой методики составила лишь 50%, а это значит, что она приравнивается к банальной теории вероятности: вариант один из двух. Таким образом, узнать пол ребенка только по оценке сердечной деятельности не представляется возможным.
Сердечный ритм является индикатором многих процессов, протекающих в организме плода. В структуре ритма сердца заложено большое количество информации.
Несмотря на развитие сложных, инвазивных методик, позволяющих досконально изучить состояние плода, их опасность порой очень высока и неоправданна. По этим причинам все женские консультации, а также родильные дома оснащены кардиомониторами, УЗ-аппаратами, а все акушеры практически “не расстаются” со стетоскопом, ведь это позволяет осуществлять должный контроль за сердцебиением малыша, не навредив ему.
УЗИ сердца плода
Эхокардиография плода – совершенно безобидная процедура, которую, при желании, может пройти каждая женщина. Существуют определенные показатели, при которых ведение беременности без данного исследования невозможно:
- врожденные пороки сердца в анамнезе;
- эндокринные заболевания у матери (в том числе сахарный диабет);
- инфекционно-воспалительные процессы в период беременности;
- поздняя беременность (возраст старше 40 лет);
- задержка развития плода;
- подозрение на порок сердца у плода по состоянию других органов.
При назначении ЭХО КГ плода, у многих беременных возникает вопрос, как делают УЗИ сердца плода? Процедура ничем не отличается от стандартного исследования ультразвуковыми волнами, однако, непосредственно эхокардиография имеет комплексный подход. УЗИ сердца при беременности проводится в одномерной и двумерной проекции с использованием дополнительной доплерографии. При выявлении отклонений, обязательно проведение повторной процедуры через 1-2 недели для исключения ошибочного диагноза. Если результаты подтверждаются, врачом определяется тактика ведения беременности при развитиях сердечной патологии, необходимость срочного оперативного вмешательства сразу, после родов или рекомендуется искусственное прерывание беременности при обнаружении пороков сердца, несовместимых с жизнью.
Существует расширенная эхокардиография плода, позволяющая видеть сердце в полном трехмерном изображении в 10 срезах (по сравнению с 3-мя стандартными) и установить точный диагноз при сомнениях специалистов.
Как правило, гиперэхогенный фокус в сердце плода говорит о несерьезных нарушениях, связанных с возникновением дополнительной хорды или отложением минеральных солей. Эти состояния совершенно не опасны для жизни и здоровья и малыша и не должны вызывать беспокойства родителей. Однако, иногда, подобная ситуация говорит о наличии хромосомных патологий. Для точного диагноза требуются дополнительные обследования и анализ околоплодных вод.
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
ХГЧ и УЗИ
ХГЧ в ранней беременности
ХГЧ – это гормон, который начинает вырабатываться в организме женщины после оплодотворения яйцеклетки. Его уровень быстро растет и достигает максимальной отметки в 10-12 недель беременности.
Именно ХГЧ является определяющим показателем для проведения ультразвукового исследования в ранней беременности. Как правило, при уровне ХГЧ от 1000 до 1500 мЕд/мл уже можно увидеть эмбрион и услышать сердцебиение на УЗИ.
Роль ХГЧ в определении проблем беременности

Также ХГЧ может быть использован для диагностики различных заболеваний половых органов, например, опухоли яичников.
Выводы
- ХГЧ – это гормон, который начинает вырабатываться после оплодотворения яйцеклетки.
- Уровень ХГЧ растет быстро и достигает максимальной отметки в 10-12 недель беременности.
- Уровень ХГЧ индикатор для проведения ультразвукового исследования в ранней беременности.
- При уровне ХГЧ от 1000 до 1500 мЕд/мл уже можно увидеть эмбрион и услышать сердцебиение на УЗИ.
- Уровень ХГЧ может указывать на различные проблемы, возникающие во время беременности.
Как у человеческого эмбриона развиваются сердце и сосуды?
Спустя две недели после оплодотворения у эмбриона начинает происходить развитие зачатков сердца. Это происходит в районе шейного отдела, а принимает непосредственное участие в этом процессе висцеральный листок мезодермы. Даже при проведении аппаратной диагностики врачам вряд ли удастся рассмотреть этот момент. Это связано с тем, что зародыш имеет очень маленькие размеры (длина не превышает 2-х мм).
Многих беременных женщин интересует вопрос, касающийся формирования сердца будущих детей, так как от этого напрямую зависит их здоровье и продолжительность жизни. Этот орган закладывается в виде двух зачатков (парных и одинаковых), которые располагаются перед передней кишкой. На 3-й неделе беременности происходит процесс сближения зачатков друг с другом, благодаря чему у эмбриона начинает образовываться сердечная трубка (единая).
Специалисты дали такому зачатковому органу название – простое сердце, местом расположения которого является центр зародыша. Если в это время врачи проведут ультразвуковое исследование беременной женщины, то они смогут обнаружить один интересный момент – зачаток сердца будет находиться немного ниже шейного отдела ребенка. Тщательная УЗД покажет, что сердечный зачаток имеет не только артериальный ствол и венозный синус, но и единый желудочек, а также единое предсердие.
Если трехнедельный эмбрион не прекратит свое развитие, то уже приблизительно на 5-й неделе специалисты смогут обнаружить существенные изменения. При проведении ультразвукового исследования можно заметить измененный зачаток сердца, который к этому времени приобрел S-изгиб. В этот период в сигмовидном сердце эмбриона развиваются перегородки (внутренняя и поперечная), благодаря которым орган становится двухкамерным. При успешном течении беременности у ребенка начинают развиваться в сердце и продольные перегородки.
Если провести УЗИ на 5-й неделе, то будет видно, что сердце будущего ребенка становится трехкамерным. Это обусловлено окончанием процесса формирования продольных и поперечных перегородок. В это время специалисты уже могут определить сердцебиение, так как благодаря развившимся межпредсердным перегородкам (вторичной и первичной) из правого предсердия в левое происходит прокачка крови.
У эмбриона в этот период окончательно разделяется артериальный ствол на легочный ствол и аорту. Также происходит прорастание в полость желудочка перегородки (разделяющей), которая соединяется с продольной перегородкой (она растет в направлении межжелудочковой перегородки, являющейся основной). При достижении зародышем восьминедельного возраста его сердце становится четырехкамерным.
Как прослушивают сердцебиение плода
С целью определения показателя биения сердца у плода существуют методы.
Ультразвуковое исследование. Сердцебиение можно распознать уже на раннем сроке. Этот способ самый распространенный и известный. Пороки сердечной мышцы выявляют с помощью четырехкамерного среза.
Процедура является разновидностью УЗИ, но при ее проведении видны все 4 отдела важного органа. Этим методом можно выявить гиперэхогенный фокус в левом желудочке сердца плода – наличие черной точки, которая не принесет вреда, если исключить все аномалии хромосом.
Кардиотокография (КТГ). Процедура дает очень много информации о ритме сердца у плода. С помощью КТГ можно выявить патологические изменения у будущего ребенка, а также оценить работу половых органов мамы. По длительности процедура занимает более 1 часа. Положительное качество – можно отслеживать состояние будущего ребенка, как во время бодрствования, так и во сне. КТГ позволяет слушать биение сердца, начиная с 32 недели.
Аускультация (при помощи стетоскопа). Специалист прикладывает прибор к животу женщины. Жизненный показатель таким методом можно услышать, только начиная с 18 недели. Но бывают случаи, когда этот способ не дает положительного результата.
Метод запрещено использовать в случае:
- лишнего веса у мамы;
- многоводной беременности;
- нарушения размещения плаценты.
Эхокардиография. Осуществляют с помощью двухмерного датчика. Процедуру рекомендуется использовать при наличии у мамы детей с патологиями сердца. Эхо КГ можно проводить, начиная с 18 недели.
Методы диагностики сердцебиения
Врач может отследить рассматриваемую характеристику при помощи следующих методик:
- Аускультация. Биение сердца определяется акушером-гинекологом при помощи стетоскопа, который по внешнему виду напоминает длинную тонкую трубку. Жизнеспособность ребенка при помощи этого медицинского инструмента выявляется во втором триместре беременности, на 18-20 неделе. Методика считается неэффективной в следующих случаях:
- если беременная имеет избыточную массу тела;
- при многоводной беременности;
- при аномальном размещении плаценты.
- Кардиотокография. Ритм сердца прослушивается при помощи прибора, имеющего ультразвуковой датчик. Аппарат улавливает сердцебиение ребенка и переносит полученные данные на монитор КТГ. Полную информацию о полноценности развития органа можно получить на 32-34 неделе. На этом сроке устанавливается прямая взаимосвязь между частотой сердцебиения ребенка и его физической активностью.
- УЗИ – наиболее достоверная методика определения показателя жизнеспособности малыша. На каком сроке можно оценить функциональность сердца? Все зависит от того, как делают УЗИ сердца плода – трансвагинально или абдоминально. Сердцебиение на УЗИ в первом случае прослушивается на 5 неделе. С помощью абдоминального исследования работа органа фиксируется на 6-7 акушерской неделе.
- Эхокардиография. Считается усовершенствованной методикой УЗИ. Эхокардиографию делают при подозрении на порок сердца у эмбриона. Во время процедуры определяются размеры органа, его анатомическое строение и работоспособность отдельных отделов.
Как происходит развитие эмбриона в период с 3 по 5 неделю?
Период беременности с 3-й по 5-ю неделю считается очень важным для развития плода. Это связано с тем, что именно в это время происходит эмбриогенез. Эмбрион имеет внешний вид ушной раковины, так как изогнут в форме буквы С. В это время специалисты при проведении УЗИ уже могут рассмотреть зачатки головы, спинки, верхних и нижних конечностей.
В период с 3 до 5 неделю развития у зародыша происходит выделение спинной струны (начинается развитие спинного мозга и позвоночника). О правильном зарождении головного мозга может свидетельствовать процесс расплющивания (в широком конце эмбриона) нервной трубки, который должен проходить постепенно. На ультразвуковом обследовании специалисты могут увидеть, как образуются, а впоследствии стремительно увеличиваются сегменты ткани под названием сомиты, которые отвечают не только за развитие мышц, но и всех тканевых структур, присутствующих в человеческом организме.
Этому периоду гинекологи уделяют пристальное внимание еще и потому, что у плода начинают закладываться сосудистая и сердечная системы, которые очень быстро развиваются. При помощи высокочувствительного аппарата УЗИ удается рассмотреть процесс формирования крупных кровеносных сосудов.
Они располагаются в центральной части эмбриона и тесно связаны с клубочком ткани, который на это время является лишь прообразом будущего сердца. Этот клубок представляет собой очень важную субстанцию, принимающую активное участие в процессе органогенеза.
При успешном течении беременности именно из этих тканей начнут развиваться дыхательные пути (верхние). В данном случае речь идет о трахее и гортани. Также они принимают активное участие в процессе закладки поджелудочной железы, печени, гонобласт (половых клеток), определяющих половую принадлежность ребенка.
В период с 3 по 5 неделю беременности гинекологам и узистам не удается услышать биение сердца малышей (даже при использовании сверхчувствительной аппаратуры), но они с уверенностью утверждают, что у эмбрионов уже есть все необходимые зачатки сосудистой и сердечной систем.
Этапы развития сердца
Женщины задаются вопросом, когда можно услышать сердцебиение малыша, и на каком сроке появляется сердце. Этот орган у малышей формируется длительно и сложно, его зачаток развивается уже в начале второго месяца (4-6 неделя). По внешним характеристикам сердце на этом этапе напоминает полую трубку. Она считается первичным витком сердечно-сосудистой системы. В дальнейшем зачаток станет самостоятельно функционирующим органом.
Во сколько недель начинает функционировать сердце малыша? Камера органа формируется к 5 неделям жизни малыша. Сердце на данном этапе развития способно самостоятельно перекачивать кровь по организму плода с установленным ритмом.
Услышать сердцебиение с полностью сформированным сердцем (четырехкамерным) возможно на 9 акушерской неделе. К этому моменту у ребенка успевают сформироваться следующие отделы системы кровообращения:
- клапаны;
- желудочки;
- перегородки, разделяющие камеры;
- сосуды для перемещения крови по разным направлениям.
Полноценное формирование структур сердца завершается на 22 неделе. После этого срока наблюдается лишь увеличение массы органа и разрастание сети его сосудов. Структура сердца ребенка имеет свои особенности:
- незакрытое овальное окно, которое располагается между предсердиями;
- Боталлов проток, соединяющий между собой легочный ствол и аорту.
Эти элементы функционируют, поскольку плод получает кислород и питательные вещества, находясь в утробе матери, через плаценту, а его легкие не работают. После рождения малыша перечисленные особенности системы кровообращения исчезают самостоятельно. К этому времени в овальном окне и артериальном протоке уже нет необходимости.
Возможные патологии
Ребенок, который еще находится в утробе матери, чрезвычайно чувствителен к перемене ее настроения и самочувствия. Поэтому частота сокращения сердца после 11 недели зачатия может колебаться в пределах 140–160 ударов. Максимально допустимая амплитуда колебаний не должна превышать от 5 до 25 ударов.
Среди одной из наиболее частых причин учащения биения сердца (тахикардии) плода является гипоксия (кислородное голодание ребенка). Частым сокращением сердца, организм ребенка пытается пополнить недостаточное количество кислорода в крови.
Не менее опасным является замедление ЧСС плода. Если этот показатель достигает 120 и меньше, можно говорить, что у ребенка развивается брадикардия.
Не исключена возможность определения приглушенного тона сердце. Причиной такой ситуации может быть ожирение женщины, неправильное положение плода в утробе, недостаточное количество вод и пр. В любом случае необходимо как можно скорее определить причину, спровоцировавшую патологию.
Довольно часто случается, когда не слышно сердцебиение плода на УЗИ в период с 12 недели. Это свидетельствует о том, что у женщины неразвивающаяся беременность. В этом случае, следует немедленно предпринять все необходимые меры для точного определения замершей беременности и в случае таковой, избавиться от плода хирургическим методом.

Причины нарушения ритма сердца плода
Иногда после проведения исследования выясняется, что сердцебиение не соответствует принятым нормам.
К данной ситуации необходимо отнестись с должным вниманием и выяснить, по каким причинам это произошло.
Факторы, приводящие к учащенному сердцебиению (тахикардии):
- Нарушения маточно-плацентарного кровотока.
- Анемия у матери.
- Снижение уровня гемоглобина у плода (например, при гемолитической болезни) вызывает ускорение потока кровотока, а также компенсаторную реакцию в виде тахикардии.
- Плацентарная недостаточность.
- Кровотечения у матери (например, при отслойке плаценты).
- Пороки развития сердца.
- Повышение температуры у беременной (лихорадочное состояние).
- Воспалительный процесс в плодных оболочках (амнионит).
- Прием некоторых лекарственных препаратов. Например, часто использующееся лекарственное средство в акушерстве “Гинипрал” может вызвать тахикардию не только у матери, но и плода. Кроме того, препараты, блокирующие влияние парасимпатической нервной системы (например, “Атропин”) также способны вызвать учащение сердцебиения.
- Патология пуповины (два сосуда в пуповине, обвитие и др.).
- Острая внутриутробная гипоксия может вызвать резкое повышение частоты сокращений сердца плода до 200-220 в мин.
- Выпадение петель пуповины.
- Повышение внутричерепного давления плода.
Причины, вызывающие замедление сердцебиения плода (брадикардию):
- Длительное нахождение женщины в положении на спине, при котором происходит сдавление нижней полой вены.
- Прием препаратов, блокирующих симпатический отдел нервной системы, например “Пропранолол”.
- Выраженные нарушения кислотно-щелочного равновесия в крови плода при серьезных нарушениях обмена.
- Некоторые аномалии развития проводящей системы сердца плода.
- Повышение концентрации калия в крови матери и ребенка, что приводит к нарушению ритма сердца и появлению брадикардии.
- Длительное сдавление или узел пуповины.
Каждая из этих причин весьма серьезна и нередко требует лечения, а в некоторых случаях даже экстренного родоразрешения в виде кесарева сечения.
Нормы
Нормальная частота сердечных сокращений (ЧСС) – это индикатор правильного развития эмбриона. Если в организме матери возникнут какие-либо неблагоприятные условия для развития плода, перебои в работе сердца первыми расскажут об этом. По этой причине ЧСС ребенка контролируется врачами на протяжении всего периода беременности.
Изначально это делается при помощи УЗИ, а в дальнейшем с помощью стетоскопа. Даже при малейших изменениях в работе сердца врачи будут принимать различные меры для нормализации процесса вынашивания плода. В медицине принято опираться на специальные показатели, при оценке течения беременности.
Как правило, на ранних этапах ЧСС у плода достигает 130 уд/мин. Однако уже на десятой неделе этот показатель увеличивается до 170-190 уд/мин. После тринадцатой недели вынашивания ЧСС постепенно уменьшается до 140-160 уд/мин. В дальнейшем, вплоть до родов, сердце ребенка продолжает работать именно в таком ритме. Стоит отметить, что это лишь приблизительные значения и небольшие отклонения от нормы вполне допустимы.
Если специалисты не смогут прослушать сердцебиение у эмбриона – женщине дополнительно назначат анализ крови на ХГЧ. При слишком низком количестве данного гормона врач сможет заподозрить, что беременность дальше не развивается и замерла.
Не стоит после получения результатов анализа пытаться трактовать их самостоятельно и таким образом ставить диагноз. Только врач точно знает, при каком уровне ХГЧ слышно сердцебиение, и какими являются нормы ЧСС в различные периоды. При этом обязательно учитываются индивидуальные особенности организма пациентки и другие нюансы. Если существует такая возможность, то медики будут делать все возможное для сохранения беременности.
У большинства пациенток замершая беременность диагностируется на 18-28 неделе вынашивания, после резкого снижения количества ХГЧ на фоне исчезновения биения сердца. Данное состояние для женщины является крайне опасным, поэтому ей нужно в срочном порядке сделать прерывание беременности. Если это не выполнить вовремя, у пациентки могут возникнуть тяжелые воспалительные процессы, а также различные осложнения, которые негативно скажутся на здоровье и последующих беременностях. В самых тяжелых случаях замершая беременность может привести к летальному исходу.
Однако здесь важно отметить, что многие женщины, узнав о том, когда начинает биться сердце у ребенка начинают тщательно прислушиваться к своим ощущениям. Это делается для того чтобы почувствовать сердечные сокращения эмбриона. Не обнаружив никаких изменений, многие женщины впадают в панику
Не обнаружив никаких изменений, многие женщины впадают в панику.
В то же время на маленьком сроке обнаружить сердцебиение невозможно даже при обычном медицинском обследовании. Такая возможность появляется лишь на 20-й неделе вынашивания. Именно поэтому не стоит волноваться. Женщина не сможет почувствовать сердцебиение ребенка, но она сможет ощутить его шевеление.